緑内障とは
緑内障は目の網膜に張り巡らされた視神経が障害されることで、次第に視野が欠けていってしまうという疾患です。最悪の場合失明に至るというもので、日本人の中途失明原因の第1位となっています。現在、40歳以上のおよそ20人に1人が緑内障とされ、治療を受けていない人も多いと言われています。
緑内障では障害された視神経の部分の視野が欠けていきますが、目は二つあり、お互いに視野をフォローするため、初期にはなかなか気づかないことが少なくありません。そのため気づいた時には病状が進行してしまっているという場合も多くあります。少しでも視野に違和感がありましたら、お早めにご受診ください。
緑内障は、急性のものを除いては、以下のように進行することが多くなっています。
| 初期 | 視野の一部に異常が生じますが、狭い範囲だったり、異常の部位が視野の隅だったりすることで、気づかない場合も少なくありません。 |
|---|---|
| 中期 | 視野の中で見えにくい部分が認識できるようになりますが、中には気づかない人もいます。年代的に「老眼のせい」と思い、発見が遅れがちです。 |
| 後期 | 視神経の40~50%が障害してくると、視野の中心部分も見えなく、内側(鼻側)から視野が狭くなっていって、明らかに見えないところが出てきます。 |



以下のような場合は、お早めに検査することをお勧めします。
- 最近、視野が狭くなったような気がする
- テレビを見ていると、見にくい部分がある
- 急に目に痛みを覚えることがある
- 目がかすむ
- 眼が充血しやすい
- 頭痛や吐き気を覚えることがある
- 人間ドックなどで眼圧が高いと指摘された
- 人間ドックの眼底検査等で緑内障の疑いを指摘された
緑内障の原因
緑内障を引き起こす視神経の障害の原因となるものとして、「眼圧の上昇」があります。眼圧が上昇すると網膜の視神経が圧迫され、障害が引き起こされると考えられています。通常、日本人における眼圧の正常値は10〜21mmHgとされ、眼圧が21mmHgを超えて上昇し、それに伴い視神経が障害されて緑内障を発症するとされています。しかし視神経の強さには個人差があり、眼圧が正常値に収まっていても緑内障を発症する場合があります。
眼圧が正常値でありながら発症する緑内障を「正常眼圧緑内障」と呼びますが、とくに日本人ではこのタイプの患者様が多く、現在では40歳以降の成人における全緑内障の70%以上が正常眼圧緑内障であるという報告があり、ほかの諸外国と比べてもその傾向が著しく高いということもわかっています。眼圧が正常でも緑内障を発症する理由はまだよくわかっていませんが、神経の出口である視神経乳頭が通常より圧力に弱く、眼圧が正常範囲にあっても、その人の視神経にとっては、障害されるには十分高い眼圧だったと考えられています。
眼圧について
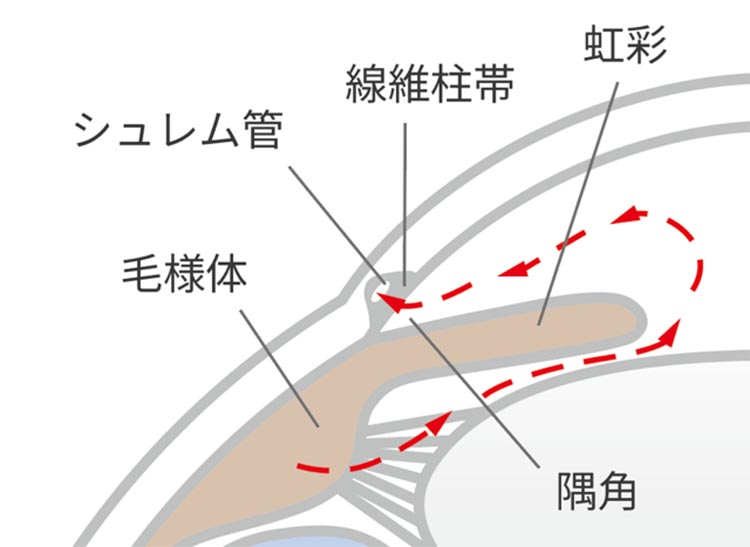
眼圧とは目に流れる「房水」の圧力のことです。房水とは目に栄養を運んだり、老廃物を排出したりするもので、この房水の出口に問題が生じると、眼圧が上昇し、緑内障につながると考えられています。出口となるのは目の虹彩の周囲にある「隅角」と呼ばれる部位で、ここが閉塞してしまったり、隅角の先にあるシュレム管と呼ばれる部分にある「線維柱帯」という網目状の組織が詰まったりすると、房水の流れが滞り、眼圧が上昇します。
この隅角の状態によって、緑内障は以下のような種類に分けられています。
原発開放隅角緑内障(正常眼圧緑内障含む)
隅角に狭窄や閉塞はありませんが、線維柱帯が次第に目詰まりし、房水が流れにくくなることで眼圧が上昇、緑内障の発症に至るものです。慢性的にゆっくりと進行します。この原発開放隅角緑内障のうち、眼圧が正常値の範囲内でありながら、緑内障を発症したものが正常眼圧緑内障です。
正常眼圧緑内障では、原因に眼圧以外の危険因子が関与している場合があります。そのため、循環器系疾患や糖尿病など、血流が悪くなる全身疾患がないかどうか確認する場合があります。また脳腫瘍など、視野障害をきたすような疾患がないかのチェックを行う場合もあります。
原発閉塞隅角緑内障
隅角が狭窄、閉塞し、線維柱帯に至る道が塞がれて房水が流れづらくなり、眼圧が上昇することで発症する緑内障です。このタイプは急激に眼圧が上がることがあり(急性緑内障発作)、治療が遅れると短期間で失明に至ることもありますので、緊急の対応が必要となります。症状としては、頭痛や眼の痛み、充血、瞳孔の拡大、角膜の異常(むくみや濁り)、視力低下、吐き気や嘔吐などが現れます。
もともと隅角の狭い人がなりやすく、副交感神経が活発になる夜間や、暗所での作業時、風邪薬(抗コリン作用成分のあるもの)を飲んだ時などに発症します。隅角が狭いと診断されている方は、予防的な処置(隅角を広げるレーザー治療など)をし、普段からしっかりと治療を行って、眼圧を下げておくことが重要です。
このほか、以下のようにほかの目の病気や先天的な要因で起こる緑内障もあります。
続発性緑内障
落屑症候群、ぶどう膜炎、糖尿病、網膜中心静脈閉塞症など、ほかの眼の病気や、外傷、薬剤(ステロイド等)などが原因で引き起こされる緑内障です。
先天緑内障(小児緑内障)
先天的に隅角が未発達であることにより引き起こされる緑内障です。
緑内障の治療
緑内障は初期には非常に気づきにくいため、検査によって早期に発見することが重要です。40歳を過ぎたら定期的に検査することをお勧めします。検査では、眼圧だけでは診断が難しい緑内障もありますので、問診、眼圧検査のほかに、細隙灯顕微鏡検査、隅角検査、眼底検査、OCT(網膜の厚みを測る検査)、さらに視野検査を行います。
治療に関しては、一度障害された神経は元に戻らないため、緑内障と診断された場合、それ以上病状を進行させず、失明に至らないこと目的とした治療を行います。ポイントとなるのは眼圧のコントロールです。正常眼圧緑内障の場合も、眼圧を下げることで、視野が狭くなるのを抑制できることが知られています。
眼圧コントロールの方法としては、まず点眼や内服による薬物療法があります。使用する薬としては、房水の生産を抑えるもの、房水の流出を促進するものなどがあります。改善しない場合や薬の使用が難しい場合、レーザー手術や外科的手術を検討します。
緑内障手術
緑内障治療のための手術としては、レーザー手術と観血手術(外科手術)があります。
レーザー手術
選択的レーザー線維柱帯形成術(SLT)
線維柱帯で房水の流出を妨げている色素細胞を、特殊なレーザーで選択してつぶし、減らすものです。それにより詰まりを解消して房水の流出を改善し、眼圧を下げます。
レーザー隅角形成術(LGP)
隅角の狭窄による原発開放隅角緑内障などの治療に対するもので、照射したレーザーの熱による凝固で、虹彩周辺部を収縮させ、隅角を開き、房水の流れを改善します。
レーザー虹彩切開術(LI)
虹彩に穴をあけて房水の通り道を作るもので、急性緑内障発作などの際にも行われます。副作用として、角膜内皮細胞にダメージが与えられ、水泡性角膜症を発症し、角膜が白く濁って視力を低下するリスクがありますので、治療法の選択およびレーザー照射量は慎重に検討する必要があります。
外科手術
線維柱帯切開術
詰まってしまっていた線維柱帯を切開することで、房水の排出路を回復させ、再度流れるようにし、眼圧を降下させます。
線維柱帯切除術
線維柱帯を切除して新しい排水管を作ることにより眼圧を降下させる手術です。
隅角癒着解離術
癒着して閉塞してしまった隅角を手術で離すもので、急性緑内障発作の際にも行われます。
低侵襲緑内障手術(MIGS)
特殊な機器を用い、非常に小さな切開による線維柱帯にアプローチするものです。
白内障手術
緑内障の改善を目的として、白内障手術を行う場合があります。加齢によって厚くなった水晶体を眼内レンズと入れ替えることによって、狭窄あるいは閉塞した隅角の改善が期待できるからです。急性緑内障発作の際には第一選択の治療となってきています。


